Con piacere pubblichiamo il contributo del Dott. Fabrizio Gervasoni e del Dott. Arnaldo Andreoli, della U.O. Riabilitazione Specialistica – Ospedale “Luigi Sacco”, ASST Fatebenefratelli Sacco – Milano.
La mia visione è che l’ultima destinazione dell’assistenza infermieristica sarà trattare i malati direttamente nelle loro case…
Con queste parole Florence Nightingale, l’ispiratrice dell’assistenza infermieristica moderna, nella domenica di Pasqua del 1867 presagiva un sistema sanitario in grado di curare i pazienti all’interno delle loro abitazioni. L’assistenza domiciliare, infermieristica o fisioterapica, rappresenta già una preziosa opportunità assistenziale per i pazienti non trasportabili o, per qualche motivo, impossibilitati a raggiungere le strutture ospedaliere per le cure ambulatoriali. La pandemia da COVID-19, però, ha richiesto una rapida accelerazione di numerosi processi, in particolare di innovazione tecnologica, concretizzando in tempi brevissimi numerose esperienze di Telemedicina e Teleriabilitazione a supporto di pazienti guariti dall’infezione da SARS-CoV-2, ma anche di tutti i pazienti impossibilitati ad accedere alle cure ospedaliere a causa delle misure restrittive del lockdown.
Le necessità riabilitative dei pazienti con sindrome post-COVID
Nelle prime settimane dell’emergenza pandemica da coronavirus SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus 2) sono stati diffusamente descritti e approfonditi tutti i drammatici aspetti dell’acuzie della Coronavirus Disease 19 (COVID-19) con le problematiche respiratorie di crescente entità, fino alla necessità di un supporto respiratorio in Terapia Intensiva.
I medici fisiatri e i fisioterapisti dell’Unità Operativa di Riabilitazione Specialistica dell’Ospedale “Luigi Sacco” di Milano, Azienda Socio Sanitaria Territoriale Fatebenefratelli Sacco, sono stati molto precocemente coinvolti nella presa in carico riabilitativa dei pazienti ricoverati con diagnosi di COVID-191.
Nelle richieste pervenute dai numerosi e diversi reparti di degenza, però, solo il 12% chiedevano una valutazione per impostare un trattamento riabilitativo di Riabilitazione Respiratoria, mentre il 26% delle richieste erano motivate dalla sindrome da allettamento conseguente alla lunga permanenza dei pazienti in Terapia Intensiva. Il dato più significativo, però, è che oltre il 24% delle richieste esplicitavano necessità riabilitative non limitate alle sole problematiche respiratorie, ma evidenziavano deficit di carattere neurologico o neuromotorio2. Con il trascorrere delle settimane emergenziali, quindi, è stato sempre più evidente quanto COVID-19 non fosse esclusivamente una patologia respiratoria ma, anzi, coinvolgesse l’intero organismo; configurando una vera e propria “sindrome” con numerose ed eterogenee presentazioni cliniche, dall’ictus alla Critical Illness Myopathy and Neuropathy(CRIMYNE), dalla polineuropatia sensitivo-motoria alla sofferenza di singoli nervi periferici da compressione estrinseca, dalla sindrome da allettamento, fino alle mialgie diffuse.
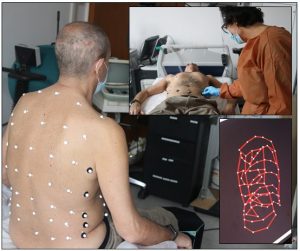
Sono state quindi sempre più evidenti le molteplici necessità riabilitative persistenti dopo la risoluzione della fase acuta di COVID-19. La complessità e l’eterogeneità delle presentazioni cliniche, quindi, ha imposto la necessità di predisporre valutazioni fisiatriche fortemente individualizzate con la conseguente impostazione di Progetti Riabilitativi Individuali (P.R.I.) personalizzati per ciascun paziente.
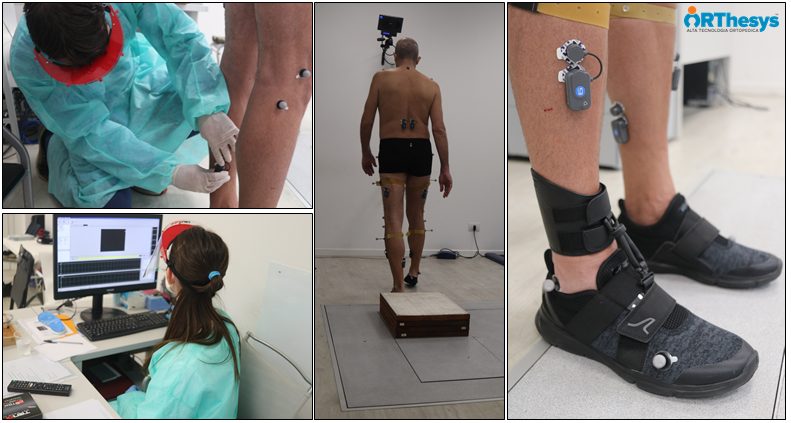
Le apparecchiature ad alta tecnologia sono un’importante opportunità a questo scopo. Per questo motivo, l’équipedell’Ospedale “Luigi Sacco” ha avviato una collaborazione con il prof. Andrea Aliverti e l’ing. Antonella Lo Mauro del Dipartimento di Elettronica, Informazione Bioingegneria del Politecnico di Milano per l’esecuzione di pletismografia optoelettronica per lo studio della meccanica respiratoria e con il Gait Lab di Orthesys per l’esecuzione di analisi del movimento dei pazienti con sindrome post-COVID. In questo modo, grazie al supporto di sofisticati sistemi tecnologici, è stato possibile identificare le conseguenze respiratorie e neuromotorie del COVID-19.
La Medicina Narrativa e i Dispositivi di Protezione Individuale (D.P.I.)
Il percorso riabilitativo dei pazienti con COVID-19, però, è iniziato fin dalla degenza in Terapia Intensiva.
Medici, infermieri e fisioterapisti, nel periodo emergenziale, hanno dovuto sperimentare e scoprire nuovi metodi e linguaggi della Cura, sperimentando quotidianamente la necessità di farsi carico di pazienti in isolamento. Ogni valutazione clinica è stata condizionata dalle misure terapeutiche (come i caschi respiratori) e dai Dispositivi di Protezione Individuale (D.P.I.): mascherine che celavano il sorriso, rendevano difficoltoso il respiro e segnavano il volto, da visiere od occhiali, da doppi guanti e da camici idrorepellenti. L’incontro con i sanitari, però, era in molti casi l’unico modo nelle disponibilità dei pazienti per interfacciarsi con il mondo e il loro sguardo era lo spiraglio più eloquente per ricercare un’emozione o una speranza di Cura3.
I professionisti sanitari hanno quindi dovuto scoprire, inventare e sviluppare nuovi linguaggi di Cura e nuove strategie di comunicazione: per rassicurare il paziente e condividere con lui il percorso terapeutico, per informare i familiari oppure per metterli in contatto con i degenti grazie a tablet e smartphone. I tempi di contatto e comunicazione estremamente condensati e, spesso, condizionati dall’interposizione di D.P.I. o dispositivi tecnologici di comunicazione, hanno costretto i clinici a “reinventarsi”, elaborando nuove strategie e scoprendo nuove soluzioni per la presa in carico dei pazienti.
È possibile rimanere “klinikós”, anche “da lontano”?
Molte persone, però, sono rimaste a casa a causa delle restrizioni imposte dal lockdown e non hanno avuto l’opportunità di accedere alle cure ospedaliere; ad esempio per il trattamento e la cura di patologie croniche, di problemi neurologici o di malattie rare. La Telemedicina è quindi divenuta uno strumento essenziale per il monitoraggio e, talvolta, per la riabilitazione di questi pazienti.
L’essenza stessa del “clinico” è però intrinseca nella vicinanza del medico al “letto” del paziente (i.e. klínē “letto”), mentre la Telemedicina è, per definizione, “da lontano” (tèle- “lontano”). Per avvicinare queste due realtà (apparentemente inconciliabili) è stato necessario individuare strumenti tecnologici adeguati, checklist per la corretta conduzione delle visite da remoto (dalla raccolta del consenso informato all’emissione del referto), una nuova semeiotica clinica e nuovi linguaggi per il percorso di Cura del paziente.
La Telemedicina e COVID-19
La Televisita è “un atto sanitario in cui il medico interagisce a distanza con il paziente”4 e può essere un’opportunità per proseguire il monitoraggio e il trattamento riabilitativo anche dei pazienti con problematiche respiratorie o neuromotorie insorte in conseguenza di COVID-19.
Presso l’Ospedale “Luigi Sacco” di Milano, è in corso di attivazione un servizio di Telemedicina e di Teleriabilitazione per pazienti con sindrome post-COVID, grazie all’installazione di una postazione di controllo (Khymeia TeleCockpit) per il monitoraggio degli esercizi riabilitativi eseguiti al paziente al domicilio. I pazienti, dalle loro abitazioni, potranno eseguire sedute fisioterapiche attraverso una valigetta con un tablet, dispositivi sensorizzati per lo studio del movimento e uno spirometro per la riabilitazione respiratoria (i.e. VRRS HomeKit).
La percezione del paziente: la Cura è reale o virtuale?
Florence Nightingale, nel 1867, concludeva dicendo: “…Ma non serve parlare dell’anno 2000.”. Solamente oggi, nel 2020, quel modello inizia a concretizzarsi, grazie ai nuovi strumenti altamente tecnologici che consentono a medici, infermieri e fisioterapisti di “avvicinarsi”, seppur telematicamente, ai pazienti e al loro domicilio per la Telemedicina, il Telemonitoraggio e la Teleriabilitazione. Ora è giunto tempo di studiare nuovi linguaggi e nuove modalità di conduzione del colloquio con il paziente, affinché non vada perduto un solo istante del prezioso tempo di Curaderivante dalla relazione tra medici e pazienti. Devono essere implementate buone pratiche, strategie di comunicazione ed empatia5 che diventeranno sempre più essenziali per i clinici che saranno chiamati a curare i pazienti in Telemedicina. Affinché il paziente percepisca che la Cura condivisa con il clinico è “reale”, nonostante la visita sia stata “virtuale”.
Bibliografia
- Cortelezzi A, Tribocco S, Zanoni MR, Villa MG, Andreoli A. Presupposti per un protocollo di intervento riabilitativo in pazienti con COVID-19.Medici Oggi. Aprile 2020.
- Pagani R. Implicazioni neurologiche dell’infezione da nuovo Corona-virus SARS-CoV-2. Medici Oggi. Marzo 2020.
- Pagani R. Le emozioni al tempo del COVID-19. Medici Oggi. Giugno 2020.
- Ministero della Salute. Telemedicina – Linee di indirizzo nazionali.
- Cheshire WP, Barrett KM, Eidelman BH et al. Patient perception of physician empathy in stroke telemedicine. Journal of Telemedicine and Telecare. 2020. Jan 27;1357633X19899237. doi: 10.1177/1357633X19899237.
